В литературе по хирургии конца 20 века было указано, что «до тех пор, пока не будет найден способ лечения сахарного диабета I типа, пересадка поджелудочной железы дает наилучшие шансы на излечение и, возможно, является лучшим средством предотвращения полиорганных осложнений». В настоящее время в качестве альтернативы ожидается разработка методики пересадки бета клеток поджелудочной железы чреспеченочным доступом под рентгенологическим контролем. Поскольку пересадка бета клеток до сих пор остается на этапе разработки, а отдаленные результаты ее проведения неизвестны, в ближайшем будущем она не заменит трансплантацию целого органа для определенной группы пациентов.
Хотя, стоит отметить, что в Израиле некоторые специалисты научились успешно транспеченочно пересаживать клетки островков Ларгенганса. О том, как выбрать врача для лечения в Израиле можно узнать на https://israel-doctor.info/.
Виды пересадки поджелудочной железы
Ниже описаны анестезиологические методики при пересадке поджелудочной железы при сахарном диабете.
Пересадка поджелудочной железы при сахарном диабете
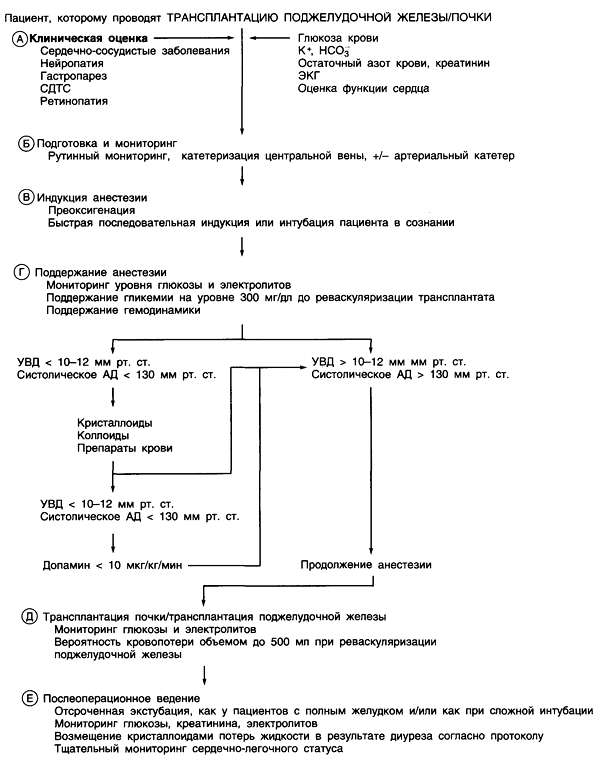
А. Сахарный диабет I типа поражает все органы и системы. Часто заболевание сопровождается развитием атеросклероза (коронарного, церебрального и периферического). При наличии показаний, выявленных в результате предварительных исследований, таких как сканирование с хлоридом таллия-201 или нагрузочный тест с таллием, проведите тщательную подготовку для обеспечения контроля сердечной деятельности, включая катетеризацию сердца. Выраженная ишемическая болезнь сердца является противопоказанием к пересадке поджелудочной железы, до тех пор, пока не будет произведено хирургическое лечение: стентирование или коронарное шунтирование. Кардиомиопатия является результатом утолщения базальных мембран и увеличения количества соединительной ткани в миокарде. Диффузная микроангиопатия приводит к нейропатии, ретинопатии и нефропатии. Автономная нейропатия сердца может стать причиной внезапной смерти в периоперационном периоде. Подобно трансплантированному, сердце диабетика становится денервированным и может не реагировать на введение атропина. Поэтому для купирования выраженной брадикардии у пациентов с сахарным диабетом может понадобиться введение адреналина. Нейропатия автономной нервной системы может привести к гастропарезу; ведите таких пациентов как лиц с полным желудком. Обследуйте их на предмет наличия синдрома диабетической тугоподвижности суставов. Начинаясь в суставах мизинцев, синдром диабетической тугоподвижности суставов может распространяться на атлантозатылочное сочленение, делая невозможной визуализацию голосовой щели и интубацию трахеи.
Б. Включите в премедикацию метоклопрамид и Н2-гистаминоблокаторы. Осуществите установку центрального венозного катетера. Оцените необходимость постановки артериального катетера. В случае поражения суставов шеи при синдроме диабетической тугоподвижности суставов необходимо иметь под рукой готовое к использованию оборудование для обеспечения проходимости дыхательных путей.
В. Осуществите преоксигенацию пациента. Проводите рутинный мониторинг. Для обеспечения индукции анестезии используйте методику быстрой последовательной индукции либо фиброоптическую интубацию пациента в сознании, в зависимости от наличия выраженного синдрома диабетической тугоподвижности суставов шеи.
Г. Осуществляйте поддержание анестезии ингаляционными анестетиками или наркотическими анальгетиками. Цисатракуриум может являться миорелаксантом выбора из-за небольшой выраженности кумулятивного эффекта. Достаточно часто определяйте уровень глюкозы и калия в крови. Целевое значение гликемии перед реваскуляризацией должно составлять 300 мг/дл. Поддерживайте центральное венозное давление на уровне 10-12 см водн. ст. и систолическое АД на уровне 130 мм рт. ст. инфузией кристаллоидов и коллоидов. Препараты крови требуются редко; большинство пациентов с заболеванием почек в терминальной стадии получают эритропоэтин. Начните введение допамина (5-10 мкг/кг/мин), если историческое АД остается низким, несмотря на адекватный волемический статус, отображаемый центральным венозным давлением. Поддерживайте эукапнию, так как гипокапния и гиперкапния приводят к вазоспазму почечных сосудов.
Д. Сосудистый анастомоз с трансплантатом осуществляется через правые подвздошные сосуды, так как анатомические особенности левых подвздошных сосудов обусловливают их предрасположенность к тромбозам. В то время как поджелудочная железа подготавливается к пересадке, накладывается сосудистый анастомоз между почечным трансплантатом и левыми подвздошными артериями. Применение UW раствора (разработан в университете штата Висконсин, University of Winsconsin) позволяет увеличить время допустимой ишемии, улучшая одновременно функцию трансплантатов, как почки, так и поджелудочной железы. В некоторых центрах, занимающихся пересадкой поджелудочной железы, накладывается анастомоз между протоком поджелудочной железы и кишечником. При данной методике частота несостоятельности анастомоза составляет 5-15%. В американских центрах накладывают анастомоз между протоком поджелудочной железы и мочевым пузырем, что позволяет определять уровень амилазы мочи. Приблизительно 5-10% таких пациентов потребуется в дальнейшем анастомоз с кишечником ввиду развития дегидратации, рецидивирующей инфекции мочевых путей или потери оснований. Однако заболеваемость среди таких пациентов меньше, чем среди пациентов с несостоятельностью анастомоза. Во избежание развития реакции «трансплантат против хозяина» производится спленэктомия. Реперфузия поджелудочной железы после пересадки, как правило, сопровождается кровопотерей объемом в несколько сотен миллилитров; анестезиологическая бригада должна быть готова к экстренному возмещению объема в данной ситуации. Уровень глюкозы должен снизиться до нормальных значений в течение 6-10 ч после реваскуляризации и далее оставаться нормальным.
Е. Отложите экстубацию пациента до полного восстановления сознания. Устранение нервно-мышечной блокады неостигмином и гликопирролатом может привести к выраженной брадикардии и даже к внезапной остановке сердца. Атропин в ряде случаев неэффективен; начните введение адреналина. Утрата холинергической иннервации дыхательных путей в результате диабетической нейропатии автономной нервной системы предрасполагает пациентов с сахарным диабетом к развитию гипоксии, в особенности при наличии остаточного эффекта анестетиков и анальгетиков. Поэтому выбирайте короткодействующие препараты. В послеоперационный период переведите пациента в отделении интенсивной терапии хирургического профиля для осуществления тщательного мониторинга сердечно-легочного статуса и биохимических показателей крови.