Содержание
Результаты работ по отбору пациентов с высоким риском хирургического вмешательства и определения индивидуального периоперационного риска пациента публикуются вот уже более 50 лет.
Шкала ASA и периоперационный риск
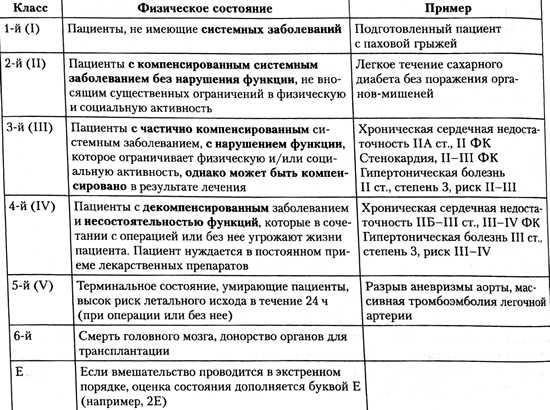
В 1962 году ASA утвердило 5-уровневую систему классификации, которая основывалась на характеристике физического статуса пациента.

Ее создавали для того, чтобы охарактеризовать риск периоперационной летальности.
Особенности ASA
- Индекс риска по шкале ASA, будучи простым и широко используемым в рутинной практике, далек от идеальной системы, был разработан именно для определения риска периоперационной летальности, а не сердечно-сосудистых осложнений, хотя последние остаются ведущей причиной периоперационной летальности.
- Необходимо помнить, что чем более выражена недееспособность пациента, развивающаяся по причинам сопутствующих заболеваний, тем выше периоперационный риск.
- Безусловно, когда анестезиолог стратифицирует риск периоперационной летальности, он должен это делать с учетом влияния на этот показатель тяжести имеющихся сердечно-сосудистых заболеваний.
Индекс CRI (RCRI) и периоперационный риск
Индекс CRI
Первый индекс оценки периоперационного риска кардиальных осложнений (CRI) для некардиохирургических операций был разработан командой во главе с L. Goldman. В нем выделяли девять факторов риска кардиальной летальности. Из них единственным наиболее значимым фактором был обозначен факт декомпенсации хронической застойной сердечной недостаточности (ЗСН).
Индекс RCRI
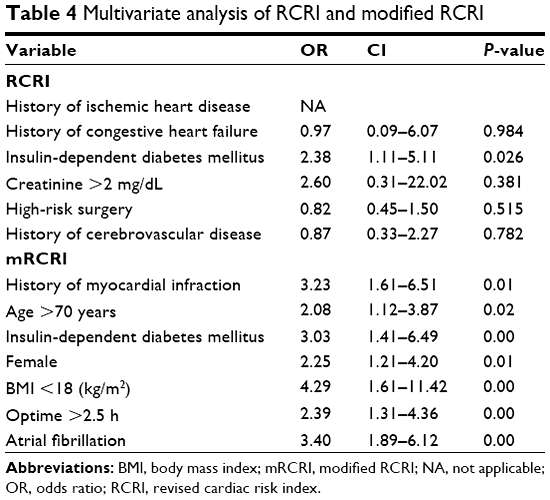
Позднее исходный вариант CRI был изменен, пересмотрен (RCRI) и упрощен (Lee et al.), в итоге индекс стал включать шесть сопоставимых по значимости факторов:
- высокий риск хирургического вмешательства;
- ишемическая болезнь сердца (ИБС) в анамнезе;
- заболевание сосудов головного мозга в анамнезе;
- застойная сердечная недостаточность в анамнезе;
- инсулинзависимый СД;
- плазменная концентрация креатинина более 2 мг/дл перед операцией.
Чем больше факторов риска у пациента присутствует, тем выше риск МАСЕ.
Индекс RCRI обладает низкой чувствительностью при идентификации пациентов с несколькими вышеперечисленными факторами, у которых в действительности будут развиваться МАСЕ. Если у пациента в наличии три фактора или более, частота развития МАСЕ составляет более 11%, и периоперационный риск летальности от сердечно-сосудистых осложнений высокий. Как уже было определено в исходной системе CRI, застойная сердечная недостаточность остается самым значимым фактором риска.
По результатам исследования EuSOS внутригоспитальная летальность у пациентов с диагнозом застойная сердечная недостаточность занимает 2-е место (7,71 %), уступает в этом отношении лишь такой патологии, как цирроз печени.
Прогнозирование периоперационного риска
- Градация по системе ASA.
- Зависимый функциональный статус.
- Возраст.
- Изменение креатинина плазмы крови (>1,5 мг/дл).
- Тип оперативного вмешательства:
- операции на аорте;
- внутричерепные нейрохирургические операции;
- колопроктологические/гепатопанкреатобилиарные операции обладают наивысшим отношением шансов (ОШ) к периоперационному инфаркту миокарда или остановке сердца.
Важно отметить, что около 50% риска сердечно-сосудистых осложнений и летальности обусловлены специфическими факторами, связанными с исходным состоянием пациента, в особенности это касается сопутствующих заболеваний. Тип операции, объем вмешательства, особенности операции, степень ее срочности определяют оставшиеся 50%. Наивысшая общая внутригоспитальная летальность, согласно исследованию EuSOS, была связана с операциями на верхнем отделе желудочно-кишечного тракта (ЖКТ, 6,96%); на следующем по частоте летальности (5,89%) месте стояли сосудистые операции.
- Риск внутригоспитальной летальности для операций, определяемых как большие (с высоким риском), составляет 5,63%, тоща как для операций среднего (промежуточного риска) и малого объема (низкого риска) — 3,33 и 3,58% соответственно.
- Возрастающая срочность операции также связана с повышенной летальностью.
- В базе данных программы ACS NSQIP такие же типы операций были связаны с повышенной смертностью с учетом добавления нейрохирургии.
Проблема моделей прогнозирования риска в том, что каждый пациент мало чем отличается от других с точки зрения количества, тяжести и варианта лечения сопутствующих заболеваний наряду со срочностью, объемом и особенностями операции.
Известно, что локализация операции наряду с индивидуальным опытом хирургической бригады и анестезиолога также влияют на периоперационный риск.
- Исследование с участием пациентов, оперируемых по системе «Medicare» (исследовали 14 различных видов операций), показало значительную вариабельность летальности, при этом чем больше объем специфических хирургических операций, тем ниже летальность.
- Величина снижения риска изменяется в зависимости от вида вмешательства, но более ярко она выражена при операциях на верхнем этаже ЖКТ. Иногда такой факт называют «слон в комнате».
- Если серьезно относиться к улучшению исходов лечения пациентов, необходимо изменять работу хирургов и анестезиологов, методологию плановой хирургии/технику операций таким образом, чтобы удостовериться, что как команда, так и пациент оптимально подготовлены к ведению периоперационного периода.