Содержание
Отек легких является неотложной ситуацией, требующей немедленной медицинской помощи.
Отек легких МКБ 10 имеет код J81.
Патофизиология
Уравнение Старлинга для фильтрации математически демонстрирует баланс жидкости между легочными сосудами и интерстициальным пространством, который «зависит от чистой разницы гидростатического давления и осмотического давления белка, и проницаемости капиллярной мембраны».
Q = К*((Pmv — Ppmv) — (πmv — πpmv))
где:
- Q = Чистая фильтрация жидкости через сосудистую стенку в направлении интерстициального пространства (поток жидкости, фильтрующийся через стенку капилляра в интерстициальное пространство)
- К = Коэффициент фильтрации
- Ppmv = Гидростатическое давление в околососудистом интерстициальном пространстве
- Pmv = Гидростатическое давление внутри капилляров (ДЗЛК)
- πmv = Осмотическое давление белка сосудистом русле
- πpmv = Осмотическое давление белка в околососудистом интерстициальном пространстве
Хотя уравнение Старлинга полезно для понимания механизмов, благоприятствующих образованию отека легких, клинически является нецелесообразным точно измерять большинство из этих параметров. Тем не менее базовое понимание этого уравнения полезно для клиницистов, работающих с пациентами с отеком легких.
Патогенез кардиогенного отека легких (повышенное гидростатическое давление)
При кардиогенном отеке легких гидростатическое давление в легочных капиллярах приводит к увеличению фильтрации жидкости через сосудистую стенку и чаще всего вызывается объемной перегрузкой или нарушением функции левого желудочка, приводящей к повышенному легочному сосудистому давлению. Умеренное повышение давления в левом предсердии, выражаемое в виде ДЗЛК 18-25 мм рт. ст., вызывает образование отеков в периваскулярном и перибронхиальном интерстициальных пространствах. При дальнейшем повышении давления в левом предсердии (ДЗЛК > 25 мм рт. ст.), емкость лимфатических сосудов и интерстициального пространства (ориентировочно 500 мл жидкости) превышается, и жидкость преодолевает легочный эпителиальный барьер, заполняя альвеолы жидкостью, содержащей белок. Клиника гипоксимии обусловлена накоплением альвеолярной жидкости, дестабилизацией альвеолярных ацинусов (нарушением функции сурфактанта) и, следовательно, нарушением вентиляционно-перфузионного отношения (V/Q).
Патогенез некардиогенного отека легких (повышенная сосудистая проницаемость)
Некардиогенный отек легких относится к любому состоянию, способствующему аномальному увеличению проницаемости сосудов легких, тем самым способствует увеличению потока жидкости и белка в интерстициальное пространство и воздушные пространства легких. Что касается уравнения Старлинга, то повреждение легочных сосудов приравнивается к увеличению коэффициента фильтрации и увеличению осмотического давления в интерстициальном пространстве легкого, что способствует формированию отека легких. Другой фактор, способствующий нарушению газообмена при некардиогенном отеке легких, связан с нарушением альвеолярного эпителиального барьера, например, когда давление в интерстициальном пространстве легких достаточно высокое, чтобы нарушить плотные контакты, или при прямом воспалительном или токсическом повреждении эпителиальной оболочки альвеол. Поврежденный альвеолярный эпителий обладает пониженной способностью к активному переносу жидкости из альвеолярного пространства в интерстициальное пространство легкого и вызывает нарушение продукции сурфактанта (снижение активной поверхности), благоприятствующее альвеолярному коллапсу при нормальном дыхании. Примером служит прямое повреждение альвеолярного эпителия за счет аспирации содержимого желудка или пневмонии. Условия, которые способствуют острому капиллярному эндотелиальному повреждению легких, включают системные инфекции (сепсис), тяжелые ожоги, травму и другие системные воспалительные состояния. Повреждение эндотелия капилляров легких и/или альвеолярного эпителия является отличительной чертой острого повреждения легких (ОПЛ) и острого респираторного дистресс-синдрома (ОРДС), которые представляют собой прогрессирующие некардиогенные повреждения легких, связанные с нарушением газообмена (шунтирование, нарушение V/Q отношений) и снижением легочной растяжимости (повышенная работа дыхания).
Причины

Отек легких по ричинам наиболее часто подразделяется на:
- кардиогенный (повышенное гидростатическое давление),
- некардиогенный (повышенная микрососудистая проницаемость).
Однако у пациентов в критическом состоянии обычно встречается отек легких, обусловленный комбинацией кардиогенной и некардиогенной причин. Отек легких является серьезной проблемой для здоровья, которая обуславливает 10% случаев поступлений в отделение реанимации и интенсивной терапии (ОРИТ) и сопровождается ожидаемой госпитальной летальностью в 10-25 %, при этом смертность в течении года превышает 40%.
Для медицинского персонала важно быстро установить причину отека легких для быстрейшего начала соответствующей терапии и избегания серьезных жизнеугрожающих осложнений. Например, пациент с острым отрывом хорд митрального клапана будет нуждаться в сокращении постнагрузки (например, при использовании периферических вазодилататоров, внутриаортальной баллонной контрпульсации) и экстренной операции на митральном клапане, тогда как пациент с ОРДС, связанной с сепсисом, требует высоких концентраций кислорода на вдохе, вентиляции с положительным давлением и раннего назначения антибиотиков. К сожалению, причину отека легких в условиях критического состояния бывает трудно установить, и для этого требуется квалифицированный врач с соответствующими диагностическими методами.
Симптомы
Симптомы кардиогенного отека легких
Помимо ранее описанных клинических симптомов отека легких, анамнестические данные, такие как недавний инфаркт миокарда, вновь развившиеся сердечные аритмии, набухание яремных вен, третий тон сердца (S3), новые шумы и/или отеки соответствующей локализации (отек на конечностях, зависимые от положения тела), будут свидетельствовать больше в пользу диагноза кардиогенного отека легких, нежели некардиогенного. Наличие кардиомегалии по результатам рентгенографии органов грудной клетки, картина интерстициальных и альвеолярных теней центральной локализации и/или наличие плевральных выпотов дополнительно подтверждают диагноз кардиогенного отека легких. Другие доказательства включают в себя повышенный уровень мозгового натрийуретического пептида (BNP > 1200 пг/мл) или тропонина — маркер острого повреждения миокарда. Однако эти биомаркеры не обладают диагностической специфичностью. Визуализация сердца, особенно эхокардиография, весьма полезна для диагностики и, как показано, меняет тактику ведения большого процента пациентов в критическом состоянии с острым отеком легких. Использование инвазивных способов измерения давление наполнения левого желудочка может быть полезным в сложных случаях (например, при лечении рефрактерного отека легких), но в значительной степени заменено менее инвазивными подходами (например, мониторинг центрального венозного давления (ЦВД), транспульмональная термодилюция).
Симптомы некардиогенного отека легких
ОПЛ и ОРДС охватывают спектр аномалий газообмена от умеренной до тяжелой степени, возникающих вследствие измененной проницаемости легочных сосудов, что часто осложняется альвеолярным эпителиальным повреждением. Дифференциальный диагноз ОПЛ/ОРДС основывается на классификации процессов, вызывающих прямое или непрямое повреждения легких, наиболее распространенными прямыми причинами являются тяжелые легочные инфекции и аспирационная пневмония, тогда как тяжелые инфекции (сепсис), множественные переливания крови и травмы являются частыми причинами непрямого ОПЛ
Согласно Берлинским дефинициям, термина ОПЛ более не существует!
Высоко специфические диагностические тесты для ОПЛ/ ОРДС отсутствуют, и дифференциация ОПЛ/ОРДС от кардиогенного отека легких во многом опирается на клиническую проницательность персонала отделений критической медицины. В связи с этим детали анамнеза данного заболевания в связи с известными факторами риска ОПЛ часто представляют собой ключевые точки диагностики, а некоторые объективные исследования и результаты лабораторных исследований (например BNP < 200 пг/мл) подтверждают диагноз ОПЛ/ОРДС.
Ряд причин некардиогенного отек легких заслуживают особого внимания из-за их уникальных клинических проявлений.
Нейрогенный отек легких
Нейрогенный отек легких происходит вследствие обширного повреждения центральной нервной системы и чаще всего вызывается состояниями, связанными с быстрыми и экстремальным повышением внутричерепного давления (ВЧД), а также при остром повреждении спинного мозга, внутричерепном кровоизлияния или во время эпилептического статуса. Первичными механизмами являются активация симпатической нервной системы и высвобождение катехоламинов. Состояние обычно разрешается в течение 48 часов после нормализации ВЧД.
Острое посттранфузионное повреждение легких (TRALI-синдром)
Это осложнение переливания компонентов крови, содержащих плазму, которое характеризуется острым (в течение 6 часов) появлением одышки, гипоксемией и двусторонними легочными инфильтратами, которые опосредованы наличием анти-HLA антител (HLA — Human Leukocyte Antigen — человеческий лейкоцитарный антиген — ЧЛА), активацией нейтрофилов и связанным с ней поражением эндотелиального барьера. Диагноз TRALI-синдрома устанавливается клинически при исключении кардиогенного отека или перегрузки жидкостью. Кроме того, низкий уровень BNP (< 250 пг/ мл) может подтвердить диагноз. Лечение включает немедленное прекращение переливания любых компонентов крови и поддерживающую терапию, которая часто требует интубации и механической вентиляции. Продолжительность симптомов обычно ограничена (48-96 часов).
Отек легких на фоне быстрого расправления
Обычно это происходит в течение нескольких часов после дренирования большого по объему плеврального выпота в случаях длительно существующего (> 72 часов) коллапса легких. Сопутствующие симптомы варьируют от легких до жизнеугрожающих, включая одышку, кашель с пенистой мокротой, дискомфорт в грудной клетке и гипоксемическую дыхательную недостаточность. Для отека легких подобного типа типичен односторонний характер картины на рентгенографии органов грудной клетки, но иногда он может отмечаться в контралатеральном легком или в обоих легких. Большинство пациентов полностью восстанавливаются на фоне поддерживающей терапии в течение нескольких дней. Стратегия профилактики включает прекращение удаления плевральной жидкости при появлении любых признаков дискомфорта в грудной клетке, ограничение объема удаляемой жидкости до < 1,5 л и недопущение высокого отрицательного давления (менее -20 см вод. ст.).
Отек легких на фоне отрицательного давления (ОЛОД)
Отек легких на фоне отрицательного давления редко проявляется непосредственно в постэкстубационном периоде после острого появления отрицательного внутригрудного давления, возникающего при попытках вдоха и при наличии обструкции верхних дыхательных путей. ОЛОД встречается менее чем в 0,1 % всех плановых операций и наиболее часто встречается у молодых, здоровых и атлетически сложенных пациентов во время постэкстубационного ларингоспазма. Другими причинами ОЛОД являются странгуляция (или повешение), тяжелые формы сонного апноэ, окклюзия эндотрахеальной трубки или эпиглотит. Как и при отеке легких на фоне быстрого расправления, ОЛОД обычно разрешается в течение нескольких дней.
Диагностика и дифференциальная диагностика отека легких

В таблице выше приведены типичные клинические симптомы, которые отличают кардиогенный от некардиогенного отека легких. По иронии, катетеризация легочной артерии, наиболее точная диагностическая методика, более не используется в повседневной практике из-за частых осложнений (например кровотечение, пневмоторакс, аритмии, инфекции, травмы сосудов) и ее ненадежности из-за неправильной калибровки или неправильной интерпретации данных. Таким образом, менее инвазивные методы в значительной степени заменили катетеры легочной артерии для рутинной оценки кардиогенных причин отека легких в условиях ОРИТ.
Чреспищеводная эхокардиография
Чреспищеводная эхокардиография (ЧПЭхоКГ) является наиболее широко распространенной методикой для оценки критических пациентов с подозрением на сердечную недостаточность. В контексте отека легких, с использованием ЧПЭхоКГ можно быстро обнаружить серьезные сердечные заболевания, связанных с повышенным давлением наполнения левого желудочка, в том числе нарушенную фракцию выброса левого желудочка из-за ишемических (как правило, вызывающих аномалии движения в участках стенок) или неишемических (с диффузными нарушениями движения стенок) заболеваний миокарда, значимыми поражениями клапанов или перикардиальным выпотом, вызывающим патофизиологический механизм тампонады.
PiCCO и ККТ
Для оценки отека легких появились два альтернативных метода.
- Система постоянной оценки сердечного выброса по пульсовой волне (PiCCO) оценивает индекс сосудистой проницаемости в легких у пациентов, находящихся в критическом состоянии.
- Количественный компьютерно-томографический анализ (ККТ) с термодилюцией также применялся для диагностики отека легких на фоне ОРДС.
На данный момент ни одно исследование не показало преимущества PiCCO или ККТ по сравнению с традиционными подходами (например с ЦВД-ориентированными) для оценки отека легких, как осложнения ОРДС.
Лечение
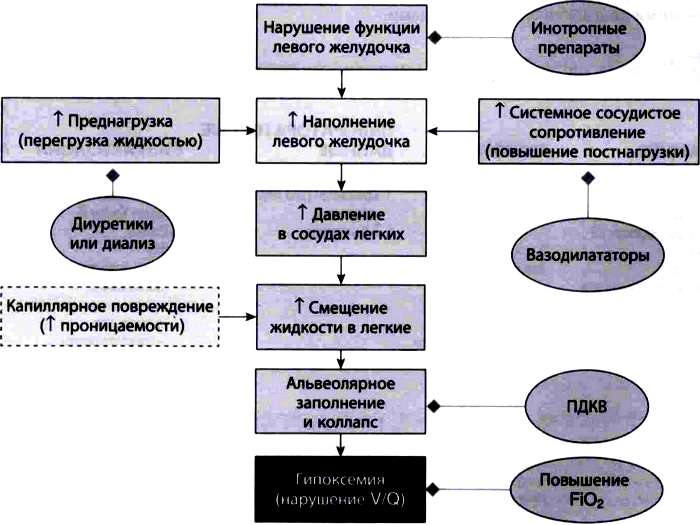
Схематичное представление основных механизмов, отличающих кардиогенный и некардиогенный отек легких (выделено красным) и факторов, способствующих развитию (выделено синим), которые в конечном счете приводят к нарушению газообмена (выделено черным). Область зеленого цвета представляет собой лечение, доступное в отделении интенсивной терапии для уменьшения выраженности отека легких или его неблагоприятных последствий
Подходы к лечению отека легких разделяются как вмешательства на сердце и сосудах или вмешательства на легких. Сердечно-сосудистые вмешательства направлены на уменьшение потока капиллярной жидкости в легкие за счет уменьшения давления в легочных капилляров. Такие вмешательства направлены на снижение постнагрузки (например петлевые диуретики, нитраты или ультрафильтрация при почечной недостаточности), снижение преднагрузки (системные вазодилататоры, включая нитраты, ингибиторы ангиотензинпревращающего фермента (и-АПФ), ингибиторы фосфодиэстеразы), или оптимизацию сердечной сократимости при нарушении функции левого желудочка (катехоламины, ингибиторы фосфодиэстеразы (иФДЭ), внутриаортальная баллонная контрпульсация). Наиболее эффективное, в условиях кардиогенного отека легких, снижение гидростатического давления в капиллярном русле может также уменьшить тяжесть отека и при некардиогенном отеке легких.

Коррекция функции легких предназначена для оптимизации газообмена, особенно оксигенации, путем рекрутирования нестабильных, коллабированных или заполненных жидкостью альвеол, главным образом, путем использования положительного давления в конце выдоха (ПДКВ). ПДКВ, как правило 5-15 см вод. ст., противодействует альвеолярному коллапсу во время цикла вентиляции за счет увеличения V/Q отношения и, следовательно, диффузии кислорода из альвеол в кровь. Стабилизация альвеол также уменьшает работу дыхания, улучшая обмен CO, (то есть снижая частоту вентиляции) и растяжимость легких. В дополнение к ПДКВ для поддержания адекватной оксигенации часто необходимо увеличить фракцию вдыхаемого кислорода (FiO2). ПДКВ может быть обеспечено плотно прилегающей лицевой маской в виде постоянного положительного давления в дыхательных путях (СРАР) или неинвазивной вентиляции с положительным давлением (НВПД), при котором инспираторная поддержка дополняется ПДКВ (двухуровневая вентиляция). Вентиляция с положительным давлением дополнительно уменьшает кардиогенный отек легких, снижая как пред-, так и постнагрузку. Раннее использование НВПД при респираторном дистрессе на фоне кардиогенного отека легких должно быть хорошо продумано, поскольку оно обеспечивает поддержку в ожидании эффектов вышеупомянутых медицинских вмешательств. Было показано, что НВПД уменьшает как необходимость эндотрахеальной интубации, так и риск ранней летальности, а также уменьшает продолжительность пребывания в ОРИТ. НВПД является полезным дополнением к медикаментозной терапии, однако неясно, может ли двухуровневая NIPPV превосходить СРАР для уменьшении одышки, улучшения работы дыхания, оксигенации и поддержания PaCO2. Пациентам с чрезвычайно высокой работой дыхания или измененным психическим статусом могут потребоваться эндотрахеальная интубация и седация.
В случае необходимости искусственной вентиляции легких в условиях некардиогенного отека легких, рекомендуется использовать стратегию вентиляции легких низкими дыхательными объемами (6 мл/кг идеальной массы тела или менее), чтобы минимизировать повреждение легких и тяжесть отека легких.
Ключевые моменты:
- Отек легких классифицируется на кардиогенный (повышенное гидростатическое давление) или некардиогенный (повышенная микрососудистая проницаемость). Однако у критических пациентов обычно наблюдается отек легких за счет комбинации обеих причин.
- Общими клиническими проявлениями отека легких (любой причины) являются острое начало одышки, беспокойство, ортопноэ, а в некоторых случаях — розовая (окрашенная кровью) пенистая мокрота. При обследовании у пациентов наблюдаются признаки повышенного симпатического тонуса (тахикардия, гипертония), усиленная работа дыхания (например, использование вспомогательных мышц и потоотделение), инспираторные хрипы в легких и периферический цианоз.
- В дополнение к анамнезу и осмотру, лабораторные исследования (тропонин, BNP) и визуализация (РГК, эхокардиография) могут быть полезными при дифференцировке кардиогенных и некардиогенных причин отека легких.
- Лечение должно быть направлено на устранение причины отека легких. Кроме того, при респираторном дистрессе на фоне кардиогенного отека легких следует как можно раньше использовать режим NIPPV, поскольку он обеспечивает поддержку, пока другие медицинские вмешательства не станут доступны.
Beth Y. Besecker и Elliott D. Crouser (перевод: Г. Саед)